回診時醫師宣布大腸鏡只在直腸發現兩顆比米粒還小的息肉,劉小姐心中忐忑一掃而空。雖然醫師說那是良性的增生性息肉,可以五至十年後再追蹤,不過難免還是感到困惑,「不會隔太久嗎?會不會過個幾年息肉就變大,甚至變成大腸癌?」
但是,如果每年都要做一次大腸鏡,回想起清腸喝瀉藥的不適又令人卻步。劉小姐發現自己更煩惱了。
劉小姐的問題,可能也是您會遭遇的問題。大腸癌在台灣的盛行率已經達到世界第一,經過報章雜誌的放送,民眾除了配合篩檢,也會主動安排健康檢查或在門診詢問,這應該是個好現象。
但是大腸鏡本身仍然屬於侵入性的檢查,儘管越來越多院所提供「無痛大腸鏡」,可以把檢查中的不適降到最低。然而,檢查前的低渣飲食以及瀉劑清腸對多數人來說,都不是非常愉快的經驗。在看診的時候,不少人聽到明年可以暫時休息,都如同獲得特赦。
怎麼篩檢大腸癌?
目前在台灣主流的大腸癌篩檢方式有兩種,一般 50 歲以上,建議接受國健署推行的每兩年一次的免疫法糞便篩檢,或直接接受大腸鏡檢;而如果糞便篩檢發現有陽性潛血反應,就應該接受大腸鏡做確定檢查。
糞便潛血檢查看起來似乎陽春,但可不要小看它;過去即便是比較舊的化學法篩檢,都證實可以降低大腸癌的死亡率。大腸癌相對其他癌症,較容易早期發現,而且治療效果相當好,這是全世界政府之所以認真推廣相關篩檢的基礎。根據文獻,每兩個糞便篩檢陽性的人,就可能有一位具有高危險性的息肉甚至大腸癌。
有些民眾可能會選擇直接接受大腸鏡檢,目前根據實證的共識大致如下:
• 一般人 50 歲以上應該接受定期糞便篩檢,或 第一次大腸鏡檢
• 40 歲以上有家族史,尤其一等親有過大腸癌或一公分以上大腸息肉,應接受大腸鏡檢。
• 有少見的特殊多發性息肉症候群,或發炎性腸道疾病(IBD),需更早開始篩檢及追蹤。
此外根據美國2016年的指引(2016 USPSTF),無家族史的一般人 45 歲以上亦可考慮篩檢。至於 30 多歲或更年輕的健康民眾,目前並無明確的共識;雖然偶而會看到這個年紀的大腸癌患者,但整體來說發生率算是相當低;個人的建議是如果非常擔心,可以至健檢診所或中心安排,或門診諮詢是否自費接受大腸鏡。
做完大腸鏡後,到底多久應該追蹤一次?
決定追蹤間隔的兩大因子:息肉狀態,以及清腸程度
在回答前面的問題之前,我們稍微澄清一個概念:雖然大腸癌幾乎都是息肉變成,但不是所有息肉都會產生大腸癌。大腸息肉最簡略的分法有兩種,容易變大且可能進展成惡性的腺瘤(adenoma),以及基本上放著也不會怎樣的增生性息肉(hyperplastic polyp)。
目前的共識是基本上大腸裡有息肉不論大小都要盡量拿掉,但如果是在左側大腸,同時小於 0.5 公分,而且內視鏡下可以辨識為增生性息肉(相信我,很好認),可以不用去拿。因為增生性息肉本身較「無害」,而且常常長很多,拿也拿不完,並不需要為此費力氣,以免延長檢查時間增加患者的風險與不適。
至於腺瘤,視本身大小,以及我們移除掉後請病理科醫師分析組織型態以及分化程度的結果,來決定追蹤時間。通常我們以一公分為界,超過一公分的息肉不僅惡性變化的機會較高,息肉本身復發的機會也增加,同時代表本身的體質可能容易再長出息肉,所以追蹤要稍微密集一點。
根據文獻統計,腺瘤的生長其實比大多數人想得還慢;對小息肉來說,每年平均只長大「0.05 公分」,所以如果前次檢查有將息肉拿乾淨,一般建議五年內追蹤即可;而通常大於一公分或是分化不良的息肉可能長得更快或有惡性變化,所以一般建議不要最多超過三年。
對於前一次大腸鏡完全正常的人(包括微小的增生性息肉),大腸鏡的保護力可以長達 6-10 年。 2010 年有一個德國的世代研究,發現前次大腸鏡清腸足夠乾淨,且沒有任何腺瘤的人,追蹤到接近 12 年,沒有一個人罹患大腸癌!
所以如果您前次的大腸鏡屬於完全正常,您有非常充足的理由可以不用每年辛苦的清腸,可以考慮至少五年以後再行追蹤。
既然如此,那為什麼我們還是常常聽到醫師建議每年追蹤?
理想很豐滿,現實很骨感
前面提到的建議雖然都有實證研究背書,但卻建立在幾個重要的前提下:
• 前次大腸鏡有把可見的腺瘤徹底移除(除了微小的增生性息肉不用)
• 大腸鏡的清腸程度必須達到 Aronchick 的優秀或良好程度。(見下圖)
• 大腸鏡的執行過程有達到公認的品質指標(quality indicator),包括完成盲腸插入、大腸鏡拉出時間大於六分鐘,執行與觀察醫師有一定的經驗與水準等等。
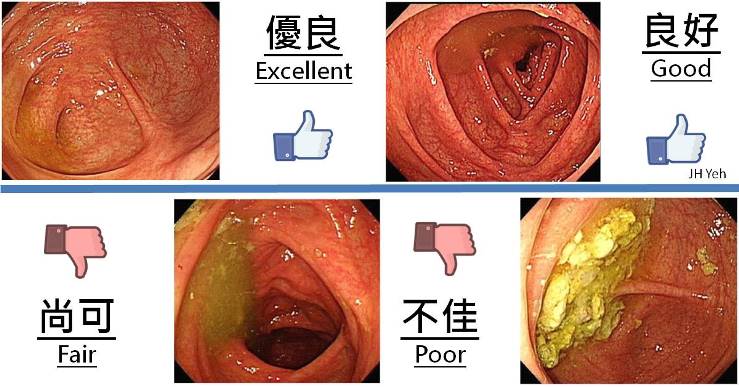 |
| 資料來源:衛生福利部國民健康署 清腸程度圖例 |














